Beatmung und Narkoseeinleitung in der Notfallmedizin
27.03.2012 -
Die Beatmung und Narkoseeinleitung zählen in der Notfallmedizin zu den eher seltenen Ereignissen, denen in Ausbildung und Training der eingesetzten Notfallmediziner und Rettungsdienstmitarbeiter besondere Aufmerksamkeit zukommen muss.
Das Team ist dabei gerade in der Notfallrettung durch ungünstige Witterungs- oder Lichtverhältnisse, räumliche Enge und Zeitdruck mit zusätzlichen Schwierigkeiten konfrontiert. Der Umstand, dass es sich üblicherweise um einen unbekannten Patienten mit oft nur lückenhaft zu ermittelnder Dauermedikation handelt, erschwert die Situation weiter.
Nicht zuletzt ist auch das Team beispielsweise durch den Einsatz von Notarzt und Rettungswagen im Rendezvous-System nicht immer aufeinander eingespielt und in einem heterogenen Trainingszustand. Diese, größtenteils nicht beeinflussbaren Umstände erfordern ein gutes und fortwährendes Training aller an der Notfallrettung Beteiligten, in dem neben den reinen technischen Fertigkeiten und theoretischen Hintergründen ein besonderes Augenmerk auf dem Teamaspekt und dem CRM-Training (Crisis-Ressource-Management) liegen sollte, was z. B. durch den Einsatz von Simulation erreicht werden kann.
Indikationen zur Narkoseeinleitung und Beatmung:
Die Indikation zur Narkoseeinleitung und Beatmung muss stets im Einzelfall gestellt werden. Die Arbeitsgemeinschaft in Norddeutschland tätiger Notärzte nennt in ihren Therapieempfehlungen für die Notfallmedizin insbesondere die akute respiratorische Insuffizienz, Bewusstlosigkeit mit Aspirationsgefahr, Polytrauma, Schädel-Hirn-Trauma sowie schwere Schock- und Schmerzzustände.
Dabei sollte die Narkoseeinleitung selbst von erfahrenen Anwendern durchgeführt werden und vor allem aufgrund der eingangs geschilderten Umstände mit größtmöglicher Sorgfalt erfolgen. Um mögliche Fehlerquellen zu minimieren und ein ruhiges und sicheres Vorgehen zu ermöglichen, sollten die Vorbereitungen vor dem Beginn der Maßnahmen vollständig abgeschlossen sein. Hierzu zählen insbesondere das Aufziehen und Kennzeichnen der notwendigen Medikamente zur Sedierung, Analgesie und Relaxierung sowie die Vorbereitung und Überprüfung des Materials zur Atemwegssicherung.
Aufgrund des in der Notfallmedizin signifikant häufigeren Auftretens eines schwierigen Atemweges muss stets eine kleinere Tubusgröße nebst alternativem Atemweg wie z.B. eine supraglottische Atemwegshilfe bereitgehalten werden. Um einen reibungslosen Ablauf zu gewährleisten, sollte der Patient mit zwei sicher intravasal liegenden, periphervenösen Zugängen versorgt und mittels Blutdruckmessung (RR), peripherer Sauerstoffsättigung (SpO2) und Elektrokardiogramm (EKG) überwacht werden.
Während das Team die Materialien vorbereitet, sollte der Notarzt den Patienten ggf. beruhigen und ihn bei erhaltener Spontanatmung durch Sauerstoffinsufflation oder assistierte Beatmung mit reinem Sauerstoff über mindestens drei Minuten präoxygenieren. Sind alle Vorbereitungen abgeschlossen und das Team bereit, kann unter Anleitung des Notarztes die Narkoseeinleitung beginnen und durch ihn die Atemwegssicherung erfolgen. Nachdem der Tubus geblockt wurde, muss dessen korrekte endotracheale Lage verifiziert und der Tubus gesichert werden. Dabei genügt die Auskultation zur Lagekontrolle nicht, es muss zwingend endexspiratorisches CO2 nachgewiesen werden. Hierbei ist zu bedenken, dass die verschiedenen Kapnometer bzw. Kapnografen zum Teil relativ lange Aufwärmphasen benötigen, weshalb sie bereits mit Beginn der Vorbereitungen eingeschaltet und betriebsbereit gemacht werden sollten.
Zur Beatmung stehen dem Notarzt verschiedene Verfahren zur Verfügung, diese reichen von der einfachen Beutel-Masken-Beatmung mittels Beatmungsbeutel bis hin zu differenzierten Beatmungsmodi, wie sie moderne Notfallrespiratoren ermöglichen. Auch die manuelle Beatmung des ungeschützten Atemweges erfordert einen geübten Anwender, da es gilt, eine Insufflation des Magens durch hohe Spitzendrücke zu vermeiden und so das Risiko von Regurgitation und Aspiration zu reduzieren. Die Beatmungsmaske muss hierzu mittels C-Griff fest auf das Gesicht des Patienten gedrückt und der Beatmungsbeutel behutsam und gleichmäßig ausgedrückt werden, bis Thoraxexkursionen sichtbar sind. Ist der Atemweg gesichert, empfiehlt sich zur Beatmung während laufender kardiopulmonaler Reanimation die Verwendung eines kontrollierten, volumengesteuerten Beatmungsverfahrens (z.B. IPPV), wie es jedes rettungsdienstübliche Beatmungsgerät erlaubt.
Hierbei ist die obere Druckbegrenzung möglichst hoch zu wählen, damit trotz der Thoraxkompressionen eine Ventilation möglich ist. Die im Rettungsdienst verfügbaren Geräte lassen auch heute noch häufig nur begrenzte Einstellungen zu, oft können lediglich die Beatmungsfrequenz, das Atemzugvolumen, die Druckbegrenzung und der FiO2 zwischen Airmix (~ 60% O2) und No-Airmix (100% O2) modifiziert werden.
Als Anfangseinstellung eignet sich also IPPV mit einer Atemfrequenz von 10/Minute und einem Atemzugvolumen von 6-7 ml/kg Körpergewicht (KG). Außer während der Reanimation sollte eine differenzierte Beatmung gewählt werden. Hierbei sollte so früh wie möglich ein lungenprotektives Vorgehen gewählt und Atemzugvolumina zwischen 6 und 8 ml/kg KG nach Möglichkeit in einem druckkontrollierten Beatmungsmodus eingestellt werden. Die Verwendung eines positiven endexspiratorischen Drucks (PEEP) kann die Gasaustauschfläche vergrößern und die Oxygenierung verbessern. Die übrigen Beatmungsparameter sind so zu wählen, dass eine Hyperventilation und Hyperoxygenierung des Patienten vermieden werden. Ggf. ist zur Erleichterung der Beatmung die Narkose zu vertiefen. Nicht nur bei vorangegangener manueller Beatmung sollte der Magen durch die Anlage einer Magensonde entlastet und so der intrathorakale Druck reduziert werden.
Eine Sonderform zwischen manueller und invasiver Beatmung stellt die nicht-invasive Beatmung (NIV) dar, die zur Behandlung der hypoxämischen oder hyperkapnischen akuten respiratorischen Insuffizienz (ARI) auch in der präklinischen Notfallmedizin vermehrt Anwendung findet. Notwendige Voraussetzungen unter diesen Bedingungen sind ein adäquat ansprechbarer und kooperationsfähiger Patient und auch hier ein erfahrenes Team und ein ausreichender Sauerstoffvorrat. Um dem Patienten Erleichterung zu verschaffen, ist ein behutsames, einfühlsames Vorgehen notwendig, da die Beatmungseinstellungen langsam an den Patienten angepasst werden müssen. Ziele sind die Abnahme von Dyspnoe, Atem- und Herzfrequenz und die Zunahme von SpO2 und Vigilanz. Werden diese Ziele nicht erreicht, so muss auch bei primärer Anwendung der NIV stets eine Atemwegssicherung und invasive Beatmung möglich sein.
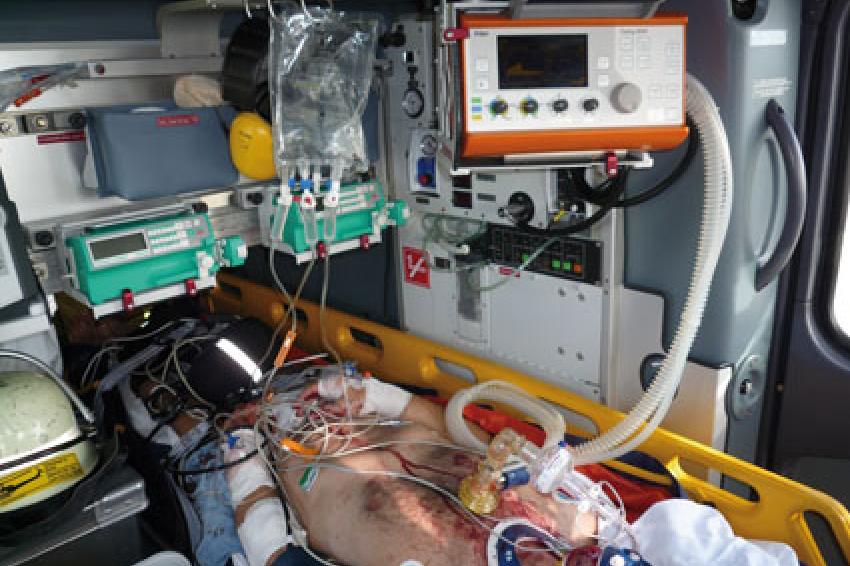
Gerade der beatmete Patient muss während des Transports in Rettungswagen oder Rettungshubschrauber kontinuierlich überwacht werden. Dabei muss das Monitoring neben EKG, SpO2, und RR immer auch das endexspiratorische CO2, möglichst mittels Kapnografie, umfassen. Aufgrund räumlicher Enge und teilweise lauten Umgebungsgeräuschen muss der verwendete Respirator einen Druck- und Diskonnektionsalarm nicht nur akustisch, sondern auch optisch anzeigen.
Für ein optimales Outcome sind Atemfrequenz und Atemzugvolumen so zu wählen, dass eine Hyperventilation vermieden und eine Normokapnie erreicht wird. Beim Nachweis einer ausreichenden Oxygenierung mittels SpO2 oder Blutgasanalyse sollte die FiO2 so reduziert werden, dass eine SpO2 zwischen 94 und 98 % erlangt wird. Um Komplikationen zu vermeiden, muss der Tubus vor allem bei Umlagerungsmanövern zusätzlich zu einer ausreichenden Fixierung manuell gesichert und das Team durch einen Leiter koordiniert werden.
Die Beatmung des Notfallpatienten stellt eine eher seltene, lebensrettende Situation dar und erfordert neben sorgfältigem Vorgehen eine fundierte Ausbildung und fortwährendes Training. Die heutzutage rettungsdienstüblichen Geräte verfügen leider oft nur über begrenzte Beatmungsmodi und sind daher bspw. zum Sekundärtransport eines Intensivpatienten nur eingeschränkt geeignet. Kontinuierliches Monitoring und koordiniertes Vorgehen sind erforderlich, um das Risiko des Patienten zu minimieren und ein bestmögliches Outcome zu erreichen.
Kontakt
Klinik für Anästhesiologie und Operative Intensivmedizin, Universitätsklinikum Schleswig-Holstein
Arnold-Heller-Str. 3 -9
24105 Kiel
+49 431 597 0