Neurochirurgische Schmerztherapie: Neuromodulation statt Neurodestruktion
23.04.2012 -
Neurochirurgische Operationen galten als letztes Mittel in der Schmerztherapie, wenn andere Therapieoptionen bei chronischen Schmerzpatienten versagt haben.
Dies war vor allem darin begründet, dass solche Eingriffe destruktive Verfahren mit unsicherem Ausgang waren. In den letzten Jahrzehnten haben sich reversible Maßnahmen etabliert. Rückenmarksstimulation steht nicht mehr am Ende eine Schmerztherapie, sondern wird immer mehr in ein multimodales Schmerztherapiekonzept integriert. Modulationsverfahren sind nicht destruktiv und reversibel. Während bei destruktiven Verfahren unumkehrbare Tatsachen geschaffen werden (meist entsteht durch die Destruktion zwar zunächst eine Schmerzlinderung, die Schmerzsymptomatik tritt aber dann wieder verstärkt auf), lassen sich bei den neuromodulatorischen Verfahren mit spezieller Austestung bessere Ergebnisse erreichen.
Bis vor wenigen Jahren galt als ein Hauptpfeiler der neurochirurgischen Schmerztherapie die Implantation von Medikamentenpumpen zur intrathekalen Morphingabe. Großer Vorteil dieser Pumpen war und ist die deutlich geringere Dosierung des Medikaments, in der Regel Morphin, mit einer gut steuerbaren Dosis bei zusätzlich geringerem Nebenwirkungsprofil.
Als Medikamente zur Schmerztherapie sind auf dem deutschen Markt allerdings nur Morphin und Ziconotid (Prialt) zugelassen, während im klinischen Einsatz eine große Menge anderer Substanzen, zum Beispiel Lidocain oder Clonidin, eingesetzt werden.
Zwei klare Indikationen haben sich für die intrathekale Medikamentenapplikation herausgebildet, zum einen im Rahmen der palliativen Versorgung von Tumorschmerzpatienten besteht eine gute Möglichkeit, langes Leiden zu verhindern, gerade angesichts der verlängerten Überlebensraten der Patienten mit metastasierendem Prostata- oder Mammakarzinomerkrankungen.
Hier kann eine intrathekale Schmerztherapie für lange Zeit segensreich wirken ohne ein erhöhtes Infektionsrisiko durch nach extern ausgeleitete Pumpensysteme. Eine weitere wichtige Indikation zur Implantation einer Medikamentenpumpe besteht in der Behandlung der progredienten Spastik nach schwerem Schädelhirntrauma oder bei multipler Sklerose, die unter oraler Medikation nicht mehr zu beherrschen sind.
Ein Durchbruch mit dem neuen Medikament Ziconotid ist im Bereich der Pumpenbehandlung nicht gelungen, da das Nebenwirkungsprofil auch bei entsprechender geringer Dosis häufig zum Abbruch der Therapie führt.
Nervenstimulationsverfahren
- Epidurale Rückenmarksstimulation (SCS = Spinal Cord Stimulation)
Seit vielen Jahren ist bereits das Verfahren der epiduralen Rückenmarksstimulation bekannt, fand aber aufgrund vor allem technischer Schwierigkeiten im Bereich der Hardware keine große Akzeptanz. Nun gelingt es, zunehmend die Rückenmarksstimulation in die multimodale Schmerztherapie zu integrieren. Das Verfahren beruht auf einer Stimulation des Rückenmarks.
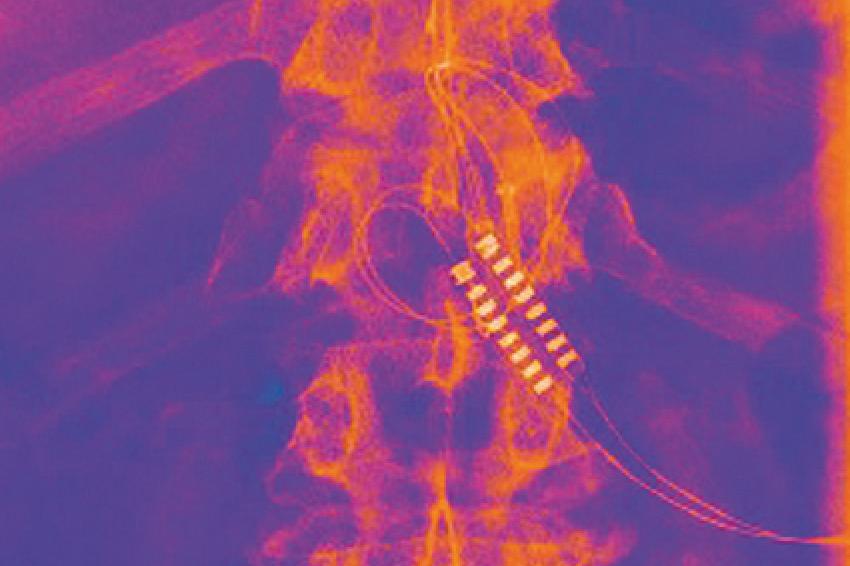
Hierbei werden geringste Ströme über eine Stimulationssonde oder -platte in der Regel auf Höhe des thorakolumbalen Übergangs dorsal auf das Rückenmark übertragen. (Abb. 1) Dabei sollen die Schmerzempfindungen unterdrückt werden und in eine angenehme Empfindung überführt werden. Diese Verfahren kann in der Regel in örtlicher Betäubung zunächst ausgetestet werden. Im Operationssaal wird dem Patienten eine Stimulationssonde epidural unter Bildwandlerkontrolle platziert. Es erfolgt eine Probestimulation, sodass der Patient genau angeben kann, ob bereits das schmerzhafte Areal im Bein oder im Rücken durch Stimulation gut erreicht wird.
Nach erfolgreicher Implantation der Elektrode erfolgt nun eine Testphase, die stationär oder in der Regel ambulant erfolgt, sodass der Patient genügend Möglichkeit hat, sich mit diesem Verfahren auseinanderzusetzen und die meist nicht komplette Beschwerdefreiheit entweder akzeptiert oder er auf das Verfahren verzichtet. Ist die Austestung erfolgreich, wird ein Neurostimulator subkutan implantiert. Die Stimulatoren sind von außen programmierbar. Der Patient wird in die Lage versetzt, die Stimulation auszuschalten bzw. die Stromstärke und andere Parameter zu regulieren.
Besonders eindrucksvoll sind die Ergebnisse des Verfahrens bei Patienten mit instabiler Angina pectoris und peripherer arterieller Verschlusskrankheiten, wo andere therapeutische Optionen medikamentös und operativ nicht mehr greifen. Obwohl hier eine sichere Datenlage in vielfachen randomisierten Studien sowie eine S3-Leitlinie der ABMF vorliegt, gibt es in Deutschland einen erheblichen Nachholbedarf für dieses Patientengut. Besser versorgt mit der Möglichkeit einer Rückenmarksstimulation sind die Patienten mit chronischen Rücken- und Beinschmerzen nach vielfachen Wirbelsäulenoperationen.
Der optimale Zeitpunkt, um diese Verfahren im Rahmen einer Schmerztherapie anzuwenden, wird weiter diskutiert. Prinzipiell gilt, dass zunächst eine konservative Therapie intensiviert durchgeführt wird und gleichzeitig eine psychologische Betreuung erfolgt. Um die invasiven Verfahren anzuwenden, müssen psychiatrische Nebenerkrankungen ausgeschlossen sein.
- Motorkortexstimulation
Ein weiteres sehr elegantes Verfahren zur Neuromodulation besteht in der Durchführung der Motorkortexstimulation. Dieses Verfahren kommt vor allem bei Patienten zur Anwendung, die an einem chronischen bzw. atypischen Gesichtsschmerz leiden. Diese Patienten haben oft einen sehr langen Leidensweg hinter sich, vor allem durch vielfache Operationen im Bereich des Kiefers und der Nasennebenhöhlen. Abzugrenzen ist dieses Krankheitsbild gegenüber der Trigeminusneuralgie, die anderweitige neurochirurgische bzw. medikamentöse Behandlung bedarf.
Bei der Motorkortexstimulation wird über ein kleines Bohrloch eine Stimulationselektrode auf den Motorkortex der gegenüberliegenden Hemisphäre gelegt und mit minimalen Strömen des Motorkortex unterhalb der motorischen Schwelle stimuliert (Abb. 2). Es wird direkt im OP nach exakter Bestimmung des Motorkortex probatorisch angewandt und führt in der Regel zu einer prompten Schmerzlinderung. Auch hier erfolgt im Anschluss eine Austestungsphase, die dann bei Erfolg in eine Implantation des Stimulators übergeführt wird.
Die derzeit intensivste Möglichkeit zur neurochirurgisch-invasiven Schmerztherapie im Rahmen der Neuromodulation besteht in einer Stimulation tiefer Hirnareale, bevorzugt im Bereich des Thalamus. Hierzu gibt es aber noch keine kontrollierte Studien. In der Regel sind aber die oben beschriebenen Maßnahmen ausreichend.
- Periphere Nervenstimulation und Feldstimulation
Die periphere Stimulation, das heißt das Aufsuchen und direktes Stimulieren eines peripheren Nervs zum Beispiel des Nervus medianus und Anlage einer Stimulationssonde, wird zugunsten oben beschriebener Rückenmarksstimulationen weiter rückläufig sein. Jedoch wird die periphere Feldstimulation, d. h. die Stimulation von Regionen durch eine subkutan gelegene Stimulationssonde, immer mehr verwendet.
Klassisches Anbindungsgebiet der Feldstimulation ist die Occipitalisstimulation. Ein inzwischen sehr gut untersuchtes Verfahren zur Therapie des klassischen Clusterkopfschmerzes. Dabei werden die Stimulationselektroden occipital über das Versorgungsgebiets des Nervs verlegt (Abb. 3). Im Rahmen der Stimulation kommt es zu einer Reduktion der Anfallshäufigkeit sowie der Schmerzintensität. Im Rahmen der multimodalen Schmerztherapie, besonders bei Kopfschmerzpatienten, ist dies eine gute Möglichkeit, die sogenannten trigeminoautonomen Kopfschmerzerkrankungen zu therapieren. Chronische Rücken- oder Nackenschmerzen, vor allem nach ausgedehnten Wirbelsäulenoperationen, lassen sich durch Stimulationssonden im Bereich der Subkutis lindern. Die wenig invasiven Maßnahmen eignen sich sehr gut für eine Teststimulation, da diese noch weniger invasiv sind als die probatorische Rückenmarksstimulation. Auch hier sollten vorher alle konservativen Maßnahmen ausgeschöpft worden sein. Eine psychologische Mitbetreuung ist unabdingbar.
Vielfach wurde gezeigt, dass die relativ teuren Implantate durch reduzierte Medikamenteneinnahme und Vermeidung weiterer diagnostischer und therapeutischer Maßnahmen zumindest kostenneutral sind. Auch die Rückkehr zur Arbeit der Patienten ist nachgewiesenermaßen wahrscheinlicher als unter rein konservativen Maßnahmen.
Die Integration der Neuromodulation in eine komplexe multimodale Schmerztherapie ist noch nicht ganz gelungen, vor allem durch die Zurückhaltung konservativ orientierter Schmerztherapeuten und abwartender Haltung der Krankenkassen, die die erhobenen Anfangskosten scheuen. Zusammenfassend kann aber gesagt werden, dass die Neurochirurgie inzwischen effiziente Maßnahmen zur Bekämpfung des chronischen Schmerzes bereithält, die zum Wohle der Patienten eingesetzt werden können.
Kontakt
Universitätsklinikum Jena---
Erlanger Allee 101
07747 Jena
+49 3641 93233 81
+49 3641 934795